Salute
Rapporto Sanità – CREA Sanità 2023
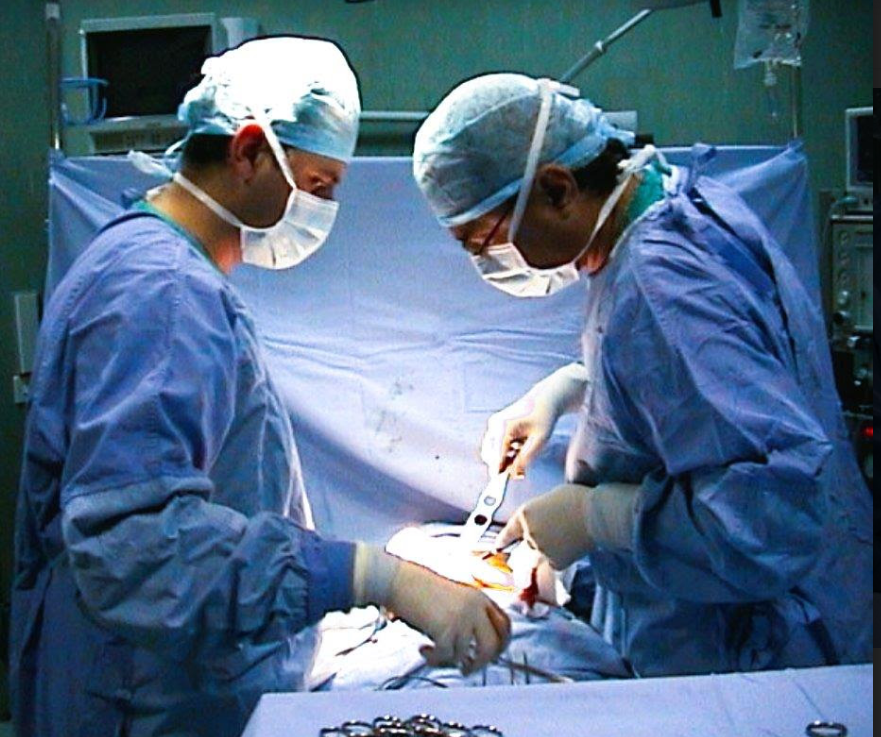
AL SSN SERVONO 15 MILIARDI PER NON AUMENTARE IL DISTACCO DAL RESTO DELL’UE
PESONALE CARENTE E SOTTOPAGATO E CRESCE L’IMPOVERIMENTO DELLE FAMIGLIE
Rispetto ai partner EU, il nostro Paese investe meno nella Sanità, aumenta la spesa privata ed è a rischio l’equità del sistema. Digitalizzazione necessaria per le “nuove cronicità”
L’Italia perde ancora terreno nella spesa sanitaria rispetto ai principali partner UE (quelli ‘originari’ ante 1995) ed è sempre minore anche il vantaggio rispetto ai partner più recenti (post 1995): il livello della spesa italiana è distante dalla media UE del 32 per cento.
Per portare la quota di PIL destinata alla Sanità sui valori attesi in base alle effettive disponibilità del Paese, ricordando che una parte significativa del PIL non è disponibile perché impegnata per gli interessi sul debito pubblico (sono il 4,3% del PIL contro una media dell’1,8% negli altri paesi), servirebbero 15 miliardi di euro, ma questo lascerebbe un rilevante gap fra la spesa sanitaria italiana e quella dei Paesi europei di confronto; ed anche se in tal modo si eviterebbe di peggiorare ulteriormente il gap con i partner UE nel breve periodo, il vantaggio sarebbe solo transitorio, qualora il PIL dovesse continuare a crescere meno che nella media degli altri Paesi UE.
Una situazione critica quindi, che il C.R.E.A. Sanità, Centro di ricerca riconosciuto da Eurostat, Istat e Ministero della Salute, composto da economisti, epidemiologi, ingegneri biomedici, giuristi, statistici, ha illustrato nel suo 19° Rapporto, (curato da Federico Spandonaro, Daniela D’Angela, Barbara Polistena e da ricercatori ed esperti) presentato oggi nella sede del Cnel a Roma.
I focus del Rapporto non si fermano alla spesa, ma analizzano gli aspetti oltre che di quella pubblica anche della privata, il finanziamento, la situazione del personale e del settore sociosanitario, di farmaceutica e dispositivi medici, tariffe per la specialistica, equità del sistema e molto altro. Analizza poi, a livello di singole Regioni, alcuni indicatori presentati nel rapporto (i risultati nel file allegato), ma soprattutto fornisce un decalogo di “opportunità” (V. tabella), azioni cioè che è urgente programmare per risollevare le sorti del SSN.
Spesa privata
La spesa sanitaria privata nel 2022 ha raggiunto i € 40,1 mld. in crescita dello 0,6% medio annuo nell’ultimo quinquennio. Nell’ultimo anno si registra un incremento di circa il 5,0 per cento. Nel 2022 Trentino-Alto Adige (21,0%) e Lombardia (19,7%) sono le Regioni con la quota più alta di spesa privata intermediata. La Sicilia quella con la quota minore (1,0%). Il 75,9% delle famiglie italiane sostiene spese per consumi sanitari: la quota è aumentata dell’1,7% nell’ultimo anno. Tra le famiglie più abbienti, quelle che ricorrono a spese sanitarie private, superano l’80%; tra quelle meno abbienti non si raggiunge il 60%. In particolare, spendono per la salute le coppie anziane over 75 e le famiglie con tre o più figli. Il 72,7% delle famiglie ha speso per acquistare farmaci, il 37,1% per prestazioni specialistiche e/o ricoveri, il 26,2% per prestazioni diagnostiche, il 23,7% per protesi e ausili, il 21,2% per cure odontoiatriche e il 13,4% per attrezzature sanitarie.
Finanziamento
La Sanità si comporta come un bene di lusso e quindi la sua quota sui consumi delle famiglie aumenta al crescere del reddito disponibile. Sulla base di questa relazione considerando il PIL “netto” (degli interessi), il punto di “neutralità” per la spesa sanitaria si può stimare intorno ai 3.150 euro pro-capite, cioè il +8,2% in più di quella attuale; in termini di incidenza sul PIL, tale livello di spesa risulterebbe pari al 10,0% (contro l’11,5% medio dei Paesi EU originari) e, quindi, assumendo (cosa discutibile) che la spesa sanitaria privata sia una variabile indipendente e rimanga pari ai livelli sul PIL attuali, ovvero che non si riduca al crescere di quella pubblica, la spesa sanitaria pubblica dovrebbe aumentare sino a raggiungere il 7,2% del PIL (nominale). Nel 2023 la spesa pubblica è stata il 6,7% del PIL e le previsioni la danno in discesa nei prossimi anni.
Personale
Tra il 2003 e il 2021 il numero di medici per 1.000 abitanti over 75 è passato da 42,3 a 34,6 (corrispondente a un gap di 54.018 unità) e il numero di infermieri da 61,0 a 52,3 (corrispondente ad un gap di 60.950 unità). I professionisti escono dal sistema soprattutto per andare all’estero o in pensione mentre le possibilità di ricambio sono condizionate dal numero di posti messi a bando negli Atenei.
Per i medici il Rapporto presenta una survey originale realizzata in collaborazione con la FNOMCeO (la Federazione degli ordini professionali) da cui emerge che la professione ha una forte carica vocazionale, “appesantita” però dalla percezione di lavorare in un contesto non favorevole e che non riconosce adeguatamente la professionalità: oltre il 40% non è soddisfatto della propria situazione professionale. Pesa lo stress legato alla percezione di lavorare in situazioni caratterizzate da carenza di organico: rilevata un po’ da tutti e, in particolare, da chi opera negli ospedali pubblici. La valutazione è comune anche ai professionisti che lavorano in strutture convenzionate accreditate; solo nelle strutture ospedaliere e ambulatoriali private non convenzionate la carenza di personale sembra essere percepita come un problema meno pressante. E dalla survey risulta che le aspettative dei professionisti vanno verso una richiesta di aumento della retribuzione posizionata nella fascia 20-40 per cento.
Per gli infermieri il Rapporto segnala la mancanza di attrazione della professione: ai test di ingresso per la laurea in infermieristica hanno preso parte 22.957 candidati per 20.059 posti, con un rapporto domande/posti pari a 1,1. Tra le cause, il salario gioca un ruolo importante: gli stipendi dei medici italiani, a parità di potere d’acquisto, pur essendo inferiori a quelli dei colleghi dei Paesi dell’Europa occidentale, sono comunque pari a 2,9 volte il salario medio italiano, mentre per gli infermieri il salario non si discosta da quello medio nazionale. Per far fronte alla situazione la FNOPI (Federazione nazionale degli ordini) pubblica nel Rapporto un contributo in cui sottolinea che si dovranno sviluppare le competenze della professione per una migliore qualità dell’assistenza, con il passaggio da una logica prestazionale alla presa in carico dell’assistito e del più generale “sistema assistenza” con competenze avanzate gestionali e cliniche e il superamento dei tabù ancora associati ai concetti di skill mix e task shifting.
Il Rapporto in questo senso sottolinea anche la carenza dei cosiddetti “assistenti alle cure” (in primis gli OSS) figure che operano sia in contesto residenziale che domiciliare. Si tratta di una figura per ’assistenza alle non auto-sufficienze, tipicamente coordinata dagli infermieri. Anche perché trascorrendo molto tempo al fianco della persona assistita, sono da considerarsi i destinatari principali dei percorsi di alfabetizzazione digitale per incentivare il ricorso a strumenti di cura digitale. Per queste figure l’Italia, a meno di voler assimilare agli OSS l’esercito di badanti (non professionali) che hanno attualmente in carico gli anziani italiani fragili, è mal posizionata in Europa con 86,4 assistenti per 1.000 abitanti over 75, contro 114,6 della Spagna, 175,8 della Francia e 211,1 del Regno Unito.
Sociosanitario
Nel 2022, a fronte di 14,5 miliardi di indennità di accompagnamento erogate, il 69,0% (10,0 miliardi) è stato impiegato per “acquistare” servizi o da soggetti che svolgono la professione della badante o da strutture dedicate alla cura e al trattamento di soggetti non autosufficienti. Il restante 31,0% (4,5 miliardi) va a costituire una sorta di “compenso” per l’attività svolta dai cosiddetti caregiver informali, che per lo più si identificano con la figura di un familiare. La stima apre una serie di interrogativi sulla efficacia/efficienza dell’istituto delle indennità di accompagnamento: sarebbe infatti auspicabile che venisse condotta una analisi della efficacia e efficienza relativa dell’assistenza informale rispetto a quella “formale” così come è oggi (ovvero in mano a badanti non professionalizzate), e anche confrontata l’efficacia/efficienza delle attuali modalità di protezione, basate sull’erogazione di indennità monetarie, verso l’alternativa di una erogazione di servizi in natura coordinati con gli altri servizi sanitari.
Farmaceutica e Dispositivi Medici
Malgrado la Legge di Bilancio 2021 avesse previsto un progressivo incremento del tetto per gli acquisti diretti di farmaci (all’8,00% nel 2022, all’8,15% nel 2023 e all’8,30% nel 2024, incrementando il tetto complessivo, dal 14,85% del 2021 al 15,5% del 2024), nessuna Regione rispetta il tetto per acquisti diretti: solo Valle d’Aosta e Lombardia si avvicinano al risultato; Sardegna, Umbria e Abruzzo registrano il maggiore sforamento (oltre 65 euro pro-capite). Al contrario, la spesa farmaceutica convenzionata si è attestata al 6,43% del FSN, quindi al di sotto del target previsto del 7 per cento. Ipotizzando per il 2023 lo stesso incremento di spesa registrato nel 2021-2022 (+8,2%), si determinerebbe uno sforamento di circa 3,2 miliardi. Anche per il prossimo anno, nonostante la Legge di Bilancio 2024 abbia incrementato il tetto degli acquisti diretti all’8,5% (inclusi i gas medicinali), con un incremento del finanziamento di ulteriori 3 miliardi e una (improbabile) costanza della spesa, permarrebbe uno sforamento di 2,5 miliardi, che potrebbe raggiungere anche i 3,6 miliardi se la spesa si incrementasse come nell’ultimo anno.
Le misure di governance prese non sembrano, quindi, siano state sufficienti a riportare lo sforamento (e quindi il conseguente payback a carico delle aziende farmaceutiche) a valori “fisiologici”.
Per i dispositivi medici, nel triennio 2019-2022, al lordo delle spese per quelli dedicati alla pandemia, lo sforamento del tetto è stato di 7,3 miliardi. La determinazione ufficiale del payback, e quindi della quota di ripiano a carico delle aziende fornitrici, verranno determinati al netto della spesa per il Covid-19.
C.R.E.A. Sanità sottolinea che, con le carenze degli attuali flussi informativi, che riescono a rilevare meno del 80% delle reale spesa per dispositivi e non considerano la spesa per quelli utilizzati nelle strutture accreditate, le stime dello sforamento del tetto prese a base del calcolo del payback presentano limiti oggettivi e generano distorsioni sovrastimando le performance delle Regioni che di più ricorrono all’attività delle strutture private accreditate: risulta quindi urgente il completamento del processo di messa a regime dei flussi di monitoraggio del settore.
Tariffe per la specialistica
Per effettuare una valutazione, per quanto indiretta, della congruità delle nuove tariffe, C.R.E.A. Sanità ha elaborato confronti con le tariffe adottate in altri Paesi, per alcune prestazioni “comuni”.
Ad esempio, per l’elettrocardiogramma l’Italia ha una tariffa di 11,6 euro, inferiore del 22,9% rispetto alla Francia (14,3 euro), del 29,3% rispetto alla Spagna (15 euro), del 96,1% se si considera la Germania (22,8 euro) e di oltre il 140,0% rispetto al Regno Unito (32,1 euro). Al contrario, in Italia, la tomografia computerizzata dell’addome completo senza contrasto è associata una tariffa di 158 euro, mentre in Germania la medesima prestazione è erogata ad una tariffa di 83,2 euro (-19,7%), mentre nel Regno Unito è valorizzata con una tariffa pari a € 76,0. Significativa rimane la differenza di valore delle tariffe per quanto concerne le visite specialistiche. In Italia, una prima visita ha una tariffa di 22,0 euro indipendentemente dalla branca di afferenza dello specialista, in Spagna la tariffa è di 115,0 euro, oltre 5 volte la tariffa italiana. Nel Regno Unito il valore della visita dipende dalla tipologia di specialista e va da 136 euro a 382.
Per la visita di controllo, in Italia la tariffa è di 16,2 euro, oltre 4 volte inferiore rispetto alla valorizzazione adottata ad esempio in Spagna (71 euro). Nel Regno Unito si va da 58 a 157 euro.
Emerge quindi – è la considerazione del Rapporto – una tendenza delle tariffe italiane alla sottostima dei costi realmente associati alle prestazioni cliniche degli specialisti e, una sovrastima dei costi associati ad alcune diagnostiche di alta complessità.
Equità
Il “disagio economico” delle famiglie dovuto a consumi sanitari (somma del fenomeno dell’impoverimento dovuto alle spese sanitarie e delle “rinunce” a curarsi per motivi economici), nel 2021 affligge il 6,1% dei nuclei (1,58 milioni di famiglie): il fenomeno è in crescita di +0,9 punti percentuali rispetto al 2020 e di +1,5 rispetto al 2019. L’incidenza è superiore (e in crescita di 0,1%) nel Sud (8,2%, +0,1 p.p.); segue il Nord-Ovest con il 5,9% delle famiglie (+2,0 p.p.), il Centro (5,0%, +1,0 p.p.) e il Nord-Est con il 4,0% (+0,2 p.p.).
I casi di disagio economico sono più frequenti (18,1%) tra le famiglie del 20% più “povero” della popolazione e meno in quelle più ricche (1,6%).
Definendo “catastrofiche” le spese sanitarie che superano il 40% della “Capacity To Pay” delle famiglie (a sua volta pari ai consumi totali della famiglia al netto delle spese di sussistenza), si registra un aumento dei casi, che interessano il 2,8% delle famiglie residenti (731.489 nuclei), dato in aumento di +0,4 p.p. rispetto al 2019. Il Mezzogiorno continua a essere il più colpito: 4,7% delle famiglie, in aumento del +1,0 p.p. nell’ultimo anno; segue il Nord-Est con 2,4% (+0,5 p.p.), il Nord-Ovest con l’1,9% (+0,1 p.p.) e il Centro con l’1,5% (-0,2 p.p.).
I casi sono più frequenti nei nuclei meno abbienti (13,5%), mentre si fermano all’1,8% in quelli più abbienti.
Le famiglie più esposte al rischio di spese “catastrofiche” sono quelle degli anziani over 75 (soli o in coppia) e le coppie con tre o più figli minorenni: queste ultime, in particolare, a causa delle cure odontoiatriche.
Proposte per un adeguamento del SSN alle nuove esigenze della Società italiana
Il SSN deve superare un approccio concentrato sulla mera organizzazione dell’offerta clinica, mirando piuttosto a ripensarla in termini di integrazione con la presa in carico dei bisogni sociali e, più in generale, di adeguamento alla trasformazione dei bisogni, delle aspettative e dei comportamenti di consumo legate all’evoluzione tecnologica. sarebbe opportuno che venisse prodotto un documento di indirizzo strategico finalizzato a ridefinire prospetticamente i bisogni della popolazione e a riconciliarli con le capacità di risposta del SSN.
Potenziare i processi di comunicazione e collaborazione all’interno del SSN a partire dalla prevenzione, attraverso una rivoluzione culturale, capace di generare una convinta adesione della popolazione sulla opportunità di adottare stili di vita “salutari”: Dove non si possano evitare interventi clinici, è necessario snellire i processi di presa in carico: lo sdoppiamento (territorio e ospedale) dei luoghi di erogazione, rischia di generare una duplicazione di interventi. È necessaria una presa in carico multidisciplinare, sviluppando livelli di integrazione fra professionisti.
Per la cronicità una vision che guardi al futuro del SSN deve iniziare a occuparsi dei “futuri cronici” (non solo anziani), ripensando le modalità della medicina di iniziativa, adattandola ai bisogni e ai comportamenti dei “millenials”: una popolazione nativa digitale, che comunica quasi solo attraverso gli strumenti digitali, che compra praticamente tutto a distanza, valuta i servizi mediante le informazioni in rete, etc., più disposta verso alcune innovazioni quali l’Intelligenza Artificiale, ma forse anche meno critica nella analisi delle evidenze scientifiche.
Evitare l’aumento dell’iniquità, con la crescita dei casi di disagio economico (impoverimento e rinuncia alle cure) per la crescita dei consumi sanitari delle famiglie meno abbienti. Tra le cause la totale non integrazione del “circuito” privato con quello pubblico, alimentata anche dal pregiudizio che il privato è anche non etico perché risponde a esigenze di massimizzazione del profitto; tesi che si scontra con la natura dei mercati sanitari europei, dove anche la massimizzazione del profitto è perimetrata dalle regolamentazioni pubbliche. Evitare le distorsioni che possono crearsi con barriere all’entrata: la logica dell’accreditamento è stata aggirata con gli accordi contrattuali, e le entrate e uscite delle aziende dai mercati accreditati sono nulle, confermando che la regolamentazione genera barriere da rimuovere.
Appare distorsivo il mantenimento di categorie che non trovano riscontro in “natura”, come la forzata distinzione fra “prestazioni integrative” e “sostitutive”, spesso utilizzata per stigmatizzare la crescita dei Fondi Sanitari; va ricordato che le prestazioni “integrative” per essere tali si vorrebbero escluse dai LEA. Ma la possibilità di avere la prestazione in tempi percepiti come ragionevoli e nel luogo prescelto, sono elementi sufficienti per definire una “integrazione” del servizio pubblico: non riconoscerla appare un negare la realtà. Se non si vogliono forme di sussidiarietà, si dovrebbe spingere per aumentare la risposta pubblica, e non cercare di limitarne le alternative.
Se la detraibilità delle spese sanitarie può essere sulla carta considerata iniqua, nella misura in cui premia i maggiori consumi, ragionevolmente attribuibili alle famiglie più abbienti, gli sgravi legati ai premi versati a Fondi collettivi, essendo oggi appannaggio fondamentalmente del ceto medio e di larga parte del lavoro dipendente, appaiono tutt’altro che iniqui; anzi, si possono ritenere una (parziale) compensazione del fatto che si tratta delle uniche fasce della popolazione a cui è, di fatto, impedito evadere. Andrebbe recuperato nelle azioni di governo il tema del rapporto fra SSN e fisco: è un tema che rimane centrale, nella misura in cui i sistemi di welfare universalistico richiedono sistemi fiscali efficienti, in assenza dei quali si generano inaccettabili sperequazioni.
Rivedere i criteri di Riparto del fondo sanitario, da alcuni anni sostanzialmente “congelati”, a parte il recente intervento per inserire dal 2023 il parametro della “deprivazione”, una modifica che ha spostato relativamente poco l’allocazione delle risorse. L’equità del criterio di riparto è messa in discussione dall’incidenza della spesa privata per prestazioni e da una quota di entrate regionali (le “entrate cristallizzate”), che vale il 5,3% delle altre entrate proprie regionali, di cui una parte sono compartecipazioni. È una situazione non equa: nessuna Regione riesce a erogare i Lea con i soli fondi FSN e le entrate proprie, trasformate in imposte per il finanziamento della Sanità, garantiscono un gettito regionale difforme, anche in ragione delle diverse incidenze di residenti esenti.
Rivedere le regole che caratterizzano l’operatività delle aziende pubbliche, un aspetto che richiede un confronto e la formulazione di proposte operative: gli approvvigionamenti e la gestione delle risorse umane sono le aree strategiche che richiedono un più radicale adeguamento delle “regole”: da una parte per contenere i rischi di “amministrazione difensiva”, e dall’altra per evitare di trovarsi nell’impossibilità di poter reclutare il personale necessario per le posizioni “scoperte”. È ineludibile mettere in discussione anche il tema della natura delle Aziende Sanitare pubbliche, eventualmente ripensandola in una logica di efficientamento operativo.
Le risorse umane sono l’aspetto più critico per il SSN; per quanto concerne i medici, più di numero è un tema di incentivi per la copertura delle posizioni meno appetite e non è più procrastinabile l’adeguamento delle retribuzioni; per gli infermieri. Le retribuzioni sono in cima all’agenda, insieme a un serio problema di carenza. Poco o nulla è noto della consistenza dell’offerta di assistenti alle cure (in primis gli OSS) che si occupano dell’assistenza ai non autosufficienti. Vanno definiti i fabbisogni ed è urgente che si ridiscutano i criteri con cui si valutano, anche considerando il mutato quadro in cui è presente maggiore autonomia degli infermieri, rispetto ai quali ha senso declinare il fabbisogno di OSS/Assistenti per programmare le risorse per far fronte alle prese in carico domiciliari.
Sarebbe necessario che le decisioni sulla adozione delle tecnologie fossero prese in base a trasparenti e razionali criteri di valutazione, secondo il dettato dell’HTA. L’HTA è un assessment a supporto di una decisione che rimane politica, e che deve basarsi su una declinazione finale del “valore” delle tecnologie: quest’ultima dimensione è però sinora rimasta in secondo piano perché il SSN ha garantito la quasi totalità delle tecnologie sanitarie; tuttavia, la crescente scarsità di risorse rischia di far divenire il tema “sensibile” in quanto occorrerà adottare una logica di prioritarizzazione legata al valore sociale, la cui valutazione richiede una decisione politica, che comporta il coinvolgimento di tutti gi stakeholder del sistema sanitario.
Salute
Benessere animale. Caronia e Mancuso (NM): “Servono collaborazioni istituzionali e Servizio Veterinario di Base nazionale”

“Il benessere animale si costruisce attraverso la collaborazione tra
tutti gli attori coinvolti, pubblici e privati a tutti i livelli”. Con
questa premessa, la deputata regionale Marianna Caronia e il
consigliere comunale Giuseppe Mancuso (Noi Moderati) lanciano un
appello alle amministrazioni locali siciliane, a partire dal Comune di
Palermo, ad avviare percorsi di collaborazione inter-istituzionale,
prendendo spunto dalle conclusioni del convegno “Salute Unica: Verso
un nuovo welfare per gli animali di famiglia”, svoltosi nei giorni
scorsi a Palermo.
Durante l’incontro è stato anche presentato il Disegno di Legge
nazionale per l’istituzione del Servizio Veterinario di Base,
attualmente in fase di elaborazione da parte degli onorevoli Saverio
Romano e Michela Vittoria Brambilla, che punta a garantire una rete di
assistenza veterinaria pubblica essenziale per gli animali
d’affezione.
“Questa iniziativa – spiegano Caronia e Mancuso – ha dimostrato che
istituzioni, enti di ricerca e associazioni possono lavorare insieme
per risultati concreti, coniugando benessere animale, salute di
comunità e ottimizzazione delle risorse. Ora serve tradurre quel
modello in azioni operative, coinvolgendo in primo luogo i Comuni, che
sono il primo presidio territoriale. L’istituzione del Servizio
Veterinario di Base, su cui stanno lavorando i colleghi parlamentari,
rappresenterà un ulteriore passo avanti per una tutela strutturata e
diffusa.”
“Auspichiamo che, a partire dal Comune di Palermo – che con la nuova
amministrazione ha mostrato particolare attenzione al tema – si
possano avviare collaborazioni istituzionali per rafforzare
l’operatività, condividere dati e buone pratiche, e favorire
l’aggiornamento continuo del personale, anche in sinergia con le
associazioni animaliste.”
Salute
Sanità nel caos, Safina (PD): “Schifani non si illuda, la sospensione di Croce non basta”

Trapani, 28 marzo 2025 – “La sospensione del direttore generale dell’ASP di Trapani, Ferdinando Croce, decisa dalla Giunta regionale a seguito dei gravi ritardi nella consegna dei referti istologici, è un atto dovuto ma del tutto insufficiente. La sanità trapanese non può continuare a essere trattata come l’ultimo dei sottogoverni, vittima di una becera lottizzazione politica che nulla ha a che fare con l’interesse dei cittadini”.
A dichiararlo è il deputato regionale del Partito Democratico, Dario Safina, che attacca duramente il presidente della Regione, Renato Schifani, e la gestione sanitaria in Sicilia.
“Schifani non può pensare di risolvere i problemi della sanità trapanese con la semplice sospensione di Croce. Servono soluzioni concrete: più posti letto, più medici, più personale sanitario, strutture più efficienti e un vero piano per ridurre le liste d’attesa. Troppi cittadini sono costretti a rinunciare alle cure a causa di un sistema che non garantisce servizi adeguati”.
Safina ricorda che l’assessorato alla Salute aveva affidato a Croce la riorganizzazione della rete sanitaria, mantenendo invariato un numero di posti letto già nettamente insufficiente rispetto alle esigenze del territorio.
“È evidente che, in queste condizioni, abbattere le liste d’attesa è impossibile. Schifani e il suo governo non si illudano: il problema non si risolve facendo saltare un manager. La verità è che questa amministrazione regionale ha gestito la sanità con logiche di spartizione politica anziché con una visione strategica per garantire cure adeguate ai siciliani”.
“La sanità è un diritto, non merce di scambio. Basta con i giochi politici sulla pelle dei cittadini”, conclude Safina.
Economia
Pantelleria – Sostegno malati oncologici o patologie cronico degenerative. Nuove modalità di erogazione del contributo

Il Comune di Pantelleria tramite determina, modifica le modalità di erogazione dei sostegni economici per i malati oncologici o affetti da patologie cronico degenerative.
Nuove direttive per le modalità di erogazione del contributo, come recita lo stralcio del documento che riportiamo:
Di modificare le modalità di erogazione del contributo “Sostegno ai malati oncologici o
affetti da patologie cronico degenerative” prevedendo la possibilità di estendere i beneficiari
ad entrambi gli Avvisi emanati e mantenendo come unico vincolo il gruppo massimo di n. 9
beneficiari per la prima annualità e con il limite di spesa annuale per ogni unità equivalente
pari a € 2.189,70 ad esaurimento delle risorse assegnate e procedere all’utilizzazione delle
risorse della II Annualità mantenendo come unico vincolo il gruppo massimo di n. 17
beneficiari con il limite di spesa annuale per ogni unità equivalente a € 2.042,45
Il documento integrale
-
 Ambiente4 anni ago
Ambiente4 anni agoAMP, a Pantelleria Insieme Live: zonizzazioni e Guardia Costa ausiliario. Gadir e il brillamento de Il Caldo
-

 Personaggi3 anni ago
Personaggi3 anni agoStasera 4 Ristoranti a Pantelleria, con Alessandro Borghese. Ecco chi sono
-

 Ambiente4 anni ago
Ambiente4 anni agoPantelleria, il PD segnala colorazione anomala e artificiale nella spiaggia del Lago di Venere
-

 Pantelleria3 anni ago
Pantelleria3 anni agoPantelleria a lutto per Giovanni Maddalena, il galantuomo del Conitro
-

 Personaggi3 anni ago
Personaggi3 anni agoPantelleria, è U Runcune il vincitore di 4 Ristoranti di Alessandro Borghese
-

 Cronaca3 anni ago
Cronaca3 anni agoUltima Ora – Pantelleria. Identificata la donna morta per annegamento, il secondo suicidio in un mese
-

 Capitaneria di Porto3 anni ago
Capitaneria di Porto3 anni agoPantelleria, allarmanti condizioni meteo-marine nelle prossime 48/72 ore: onde 6 da metri
-

 Pantelleria3 anni ago
Pantelleria3 anni agoPantelleria, divieto di balneazione a Punta San Leonardo





































